人工授精
人工授精の歴史について
人間に対する配偶者間人工授精(AIH:Artificial Insemination with Husband)は、イギリスで外科医として活躍したHunterにより1799年に初めて実施され、アメリカでは1884年に初めて実施されとされています。
日本では慶應義塾大学医学部産婦人科学教室で、当時の主任教授である安藤画一氏のもと、夫が男性不妊であっても子供を産みたいと願う女性の救済を目的として、非配偶者間人工授精(AID:Artificial Insemination with Doner)がAIHに先駆けて開始され、1949年に初めて生児が誕生したとされています。
以降、多くの医療施設でAIDが行われ、これまでに2万人近くの子供達が誕生したとされています。
AIDは夫とは異なる人物から提供された精子を用いることから、安藤画一氏は法学者を交えた勉強会を何度も行い、夫が不妊であるために子供と遺伝的なつながりが無かったとしても、民法上は問題ないと確認してから実施したとされています(民法772条の摘出推定)。
当時はプライバシー保護と提供者の減少を防ぐ観点から、精子提供者の情報は硬く秘匿されていました。
私自身も慶應義塾大学病院に在籍中、多くの男性不妊カップルに対してAIDを行ってきました。
しかし、社会の情勢変化とともに子供の知る権利が認められるようになり、産まれてきた子供に精子提供者の情報を告知することが推奨されるようになったため、慶應義塾大学病院を含む多くの医療機関でAIDが廃止となりました。
一方、AIHは身体的負担がほとんど無く、2022年4月から保険適応となったことで費用面での負担も少なくなり、身近に受けることのできる不妊治療と言えます。
現在では、AIHが体外受精の前段階として広く不妊治療として行われ、夫の精子を用いて行う夫婦間での人工授精であることから、倫理的にも安全なものとして一定の評価を得られています。
人工授精の種類について
同じ人工授精でも、精子を注入する場所でその名が変わります。
主に以下のように分類されていますが、現在の主流は子宮内人工授精です。
子宮内人工授精の方が、子宮頸管内人工授精よりも約2倍妊娠率が高かったとの報告もあります。
この妊娠率の上昇は、受精の場である卵管膨大部の近くに正常精子が多く存在するほど妊娠し易くなるためであり、卵管内人工授精や腹腔内人工授精の方がより妊娠率が高いとされています。
しかし、卵管内人工授精や腹腔内人工授精は、人工授精を受ける女性に対して静脈麻酔を行うなど侵襲が高く、手術室と同レベルの清潔環境も必要とするため、体外受精が進歩した現代では、殆ど行われていないのが現状です。
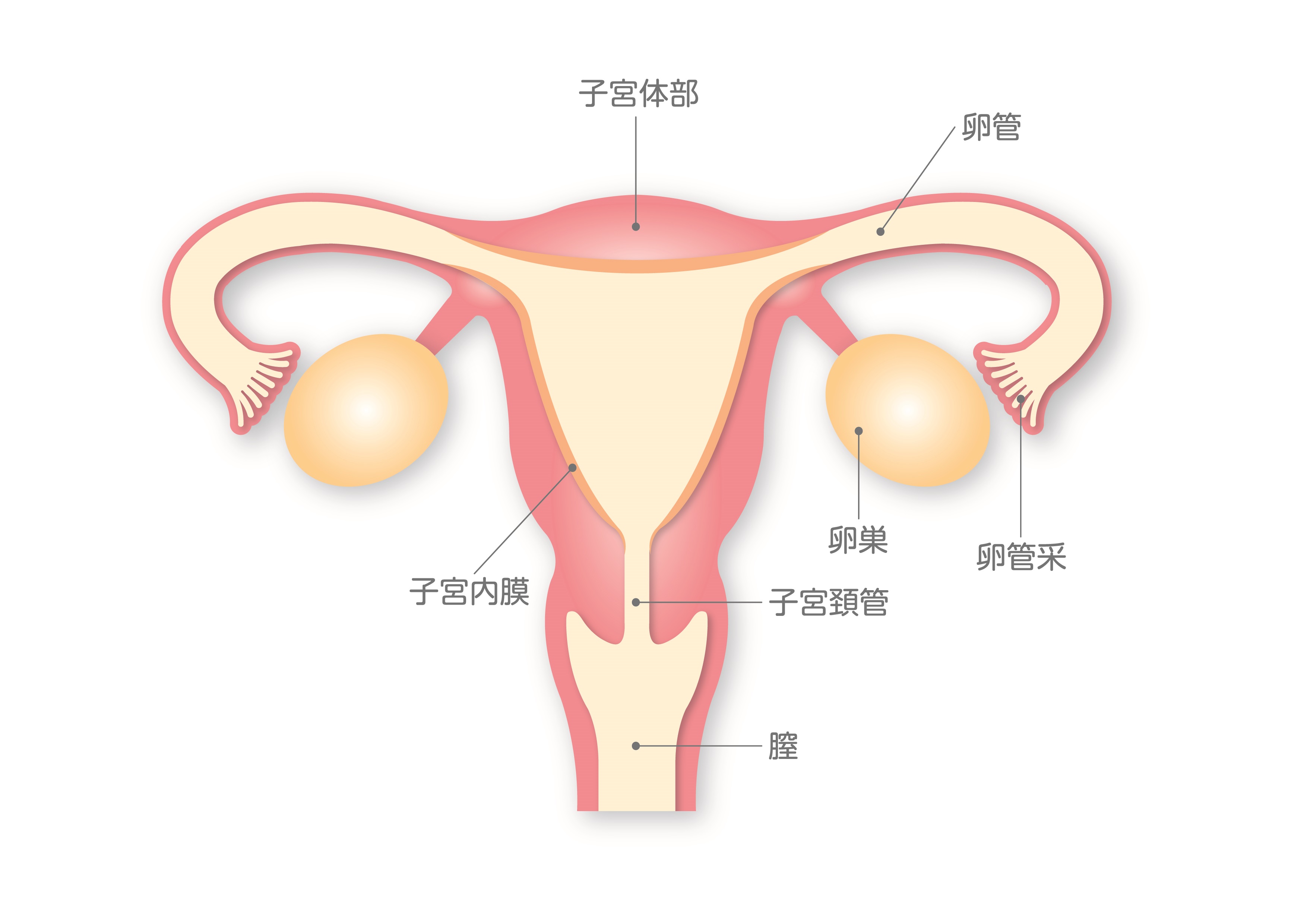
1.子宮内人工授精(IUI:Intrauterine Insemination)
カテーテルを用いて正常精子を子宮内に注入します。
2.子宮頸管内人工授精(ICI:Intracervical Insemination)
カテーテルを用いて正常精子を子宮頸管内に注入します。
3.卵管内人工授精(FSP:Fallopian tube Sperm Perfusion)
カテーテルを用いて正常精子を卵管内に注入します。
4.腹腔内人工授精(DIPI:Direct Intraperitoneal Insemination)
膣から穿刺針を用いて下腹部(ダグラス窩)に正常精子を注入します。
人工授精の妊娠率について
人工授精とは、精子と卵子が出会う卵管の膨大部という場所に、受精に必要となる正常精子を十分とどけることで、受精卵の形成を促す方法です。
人為的な方法は子宮内に精子を入れるだけであるため、その後の受精と子宮への着床は、性交渉による自然妊娠と同じ経過となります。
不妊症ではない夫婦が正しい排卵日に性交渉を行った場合、一般的に妊娠率は20代で約25〜30%とされています。
反対に、不妊症には様々な原因がありますが、不妊症である夫婦が性交渉を行なった場合(=タイミング法)、その妊娠率は約5〜8%とされ低いものになっています。
一方、人工授精はその妊娠率が約10〜15%まで上昇するとされており、タイミング法よりも妊娠率が約2倍上昇します。
その理由は、主に下記の3つであると考えられています。
実際、当院での人工授精による妊娠率も、約15.1%との統計データが出ています。
- ①精液と培養液を混合して遠心分離し、細菌、異物、死滅精子などを除去することで、受精しやすい正常精子を高濃度で採取することができる。
- ②排卵日に子宮頸部から分泌される頸管粘液(いわゆる“おりもの”)によって子宮内に侵入できない精子に対して、カテーテルで頸管粘液を回避し、子宮内へ直接的に精子を注入することができる。
- ③射精されて体外に排出された精液は、少なからず細菌や異物が混入するため、それらが子宮内に入ることで受精卵の形成や着床を阻害する可能性がある。よって精液を洗浄することで、細菌や異物を除去することができる。
人工授精の適応について
人工授精は、男性側の精液に異常がある場合や、女性側の一般不妊検査で明らかな異常を認めない原因不明不妊の場合、性交障害や射精障害など性交渉ができない場合、精子の運動を阻害する抗精子抗体が男性側で陽性である場合、などに適応となります。
1.男性側の精液に異常がある場合。
乏精子症や精子無力症など精液に異常がある場合は、人工授精の際に遠心分離機を用いて高濃度の正常精子を採取し、子宮内に注入すれば妊娠率が上昇します。
一般的に、下記に提示したWHOの精液検査基準(第6版)を満たしていない精液の場合、受精能力が低下していると考えられます。
精液量と総精子数は、精子が多いほど卵子と受精する機会が増えるため、高いほど妊娠率も高くなります。
精子濃度は、上記の通り受精の場である卵管膨大部の近くに正常精子が多く存在するほど受精しやすくなるため、高いほど妊娠率も高くなります。
運動率と正常前進率は、動いている精子が多いほど、さらに、膣内に放出されたのち前進して膨大部に達する精子が多いほど受精しやすくなるため、高いほど妊娠率も高くなります。
一方、我々の身体も含めて形は遺伝情報で規定されているため、形の異常な精子では内部の遺伝情報も異常である可能性が高くなることから、正常形態率が高いほど妊娠率も高くなります。
| 検査項目 | 正常基準値(WHO第6版) |
|---|---|
| 精液量 | 1.4ml以上 |
| 精子濃度 | 1600万/ml以上 |
| 総精子数 | 3900万以上 |
| 運動率 | 42%以上 |
| 前進運動率 | 30%以上 |
| 正常形態率 | 4%以上 |
2.女性側の一般不妊検査で明らかな異常を認めない原因不明不妊の場合。
現在の一般不妊検査では、明らかにできない異常もあります。
それは、性交渉で精子が子宮内に到達できているかということです。
排卵日に子宮頸部から分泌される“おりもの”には抗菌物質が含まれていて、精液に混入した細菌が子宮内に入り受精卵の形成や着床を阻害しないように防御する働きがあります。
一方で、その粘性が高度な場合は精子が子宮内に到達できないため、受精そのものが生じないことになります。
2000年頃までは、子宮内に精子が到達できているのかを調べる「フーナーテスト」が一般不妊検査として行われ、不良の場合は人工授精の適応とされてきました。
しかし、精液の状態は男性の健康状態によって大きく変化すること、同様に頸管粘液も女性の健康状態によって大きく変化すること、頸管粘液や子宮内から正しく精子が採取できているか手技的な問題があること、などによりその結果の信憑性は乏しいことが明らかとなり、現在では欧米をはじめ本邦でも多くの医療機関で行われていません。
現在でも行っている医療機関は、患者に対する人工授精の動機付けを目的として行っていると考えられます。
よって、性交渉の後に精子が子宮内へ入っているのか調べる方法は、現在のところ存在しないことになります。
つまり、一般不妊検査で明らかな異常を認めることのできない原因不明不妊では、精子が子宮内へ入ることができていない可能性があるため、頸管粘液を避けて直接的に子宮内へ正常精子を注入することのできる人工授精であれば、妊娠率が上昇するという訳です。
3.性交障害や射精障害など性交渉ができない場合。
性交痛や接触障害などの性交障害がある場合は、マスターベーションにより射精が可能であれば膣内シリンジ注入法(IVI:Intravaginal Insemination)で、一方、陰茎痛や勃起障害などの射精障害がある場合は、陰茎の治療や勃起補助薬を用いることで、それぞれ自然妊娠が妊娠可能です。
しかし、いずれの場合も夫婦の間で精神的および肉体的な負担が生じることから、人工授精を行うことで負担の軽減を図ることが可能になります。
4.精子の運動を阻害する抗精子抗体が男性側で陽性である場合。
精子の運動を阻害する抗精子抗体は約3%の男性不妊患者に認められ、血液検査によって調べることができます。
抗精子抗体には,精子同士が集合して動かなくなって(凝集)しまう精子凝集抗体、精子の動きを止めてしまう精子不動化抗体、精子の受精機能を阻害する精子受精阻害抗体など、これまでにいくつかの種類が確認されており、いずれの抗体も男性不妊症の原因になります。
精巣上体炎などの炎症、精巣や精巣上体の打撲等の外傷、精管結紮術(パイプカット)等の手術により、精子が血液中に入ってしまうことで精子を外敵として認識し、体が抗精子抗体を作ってしまうと考えられています。
抗精子抗体が陽性の場合は、マスターベーションにより射精された精液から正常精子を抽出し、培養液で十分に洗浄することで、人工授精による妊娠が可能となります。
一方、女性側にも夫婦生活等で抗精子抗体が作られることがあり、男性側と同じく約3%の女性不妊患者に認められます。
この場合は、膣、子宮、および受精の場である卵管内のいずれにも抗精子抗体が存在し、受精そのものが困難となることから、体外受精が適応となります。
人工授精の際に行う正常精子の回収について
1.精液の採取と液状化
マスターベーションにより精液を採取していただきます。
射精された精液は、体温(37℃)ではなく室温(25℃)が最も良好な保存温度とされており、この最適な温度を維持するため、多くの医療機関では院内での射精を必須としています。
しかし、この方法は男性側に大きな精神的、および時空間的な制約を強いることになります。
そのため、当院では男性側の負担軽減を目的として、自宅での採取を基本としています。
下の写真のように、最適な温度を維持できる精液運搬用の魔法瓶を各自に配布し、この中に精液を入れた精液採取用の容器を入れることによって、院内で射精された状態と同じ環境を維持することが可能となります。
一方、採取された直後の精液はゲル状に固まっており、液状化させて正常精子を抽出するために、ある程度の待機時間が必要となります。
この待機時間は精液の粘性に依存しており、通常は室温に静置すれば30分以内で液状化します。
しかし、粘性が強い場合には約1時間30分もの時間を要することもあります。
この粘性は、精液中に含まれるPSAという蛋白質の濃度が高いほど、高くなる傾向にあります。
PSAは前立腺癌の他、前立腺炎などの炎症でその精液中の濃度が高くなるため、粘性の高い精液を提出されることが多い場合には、泌尿器科での精査を勧めることもあります。

精子運搬用保温器(SEED POD):株式会社ナカメディカル
2.精液の洗浄と運動良好精子の濃縮
液状化させた後は、上記のように精液中に含まれる細菌、異物、死滅精子などを除去する目的で精液を洗浄し、正常精子を精液から回収して濃縮させる必要があります(=精液の調整)。
精液の調整法には主に2つの方法があります。
1つは重さの違いを利用して正常精子を細菌、異物、死滅精子などと分離する密度勾配法と、もう1つは正常精子自身の運動を利用したスイムアップ法です。
密度勾配法は、多くの精子を回収できて処理時間を短くできるメリットがある反面、運動性の弱い精子も回収されてしまうデメリットがあります。
一方でスイムアップ法は、運動性の良好な精子を多く回収できるメリットがある反面、精子の回収率が悪いために精子の濃度自体が低くなってしまうことと、処理時間が長いというデメリットがあります。
これまでに当院で行ってきた研究では、運動性の良好な精子を多く回収することよりも、精子の濃度を高くすることの方が妊娠率の上昇に重要であることが明らかとなっているため、当院では遠心分離機を用いた密度勾配法を行っています。
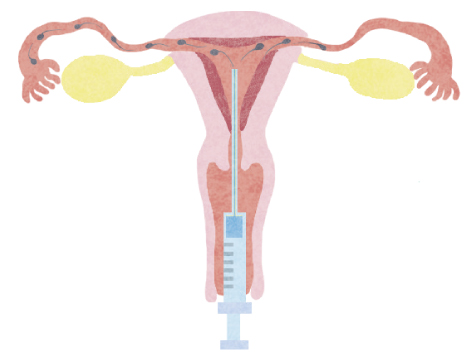
3.調整された正常精子の子宮内への注入
密度勾配法により回収された正常精液を1mlの培養液に懸濁したのち、ソフトビニールでできたチューブを子宮内に挿入して正常精子を注入します。
チューブは軟らかく、通常は痛みを感じることはありませんので、ご安心ください。
上記のように、正常精子を子宮内に入れるだけであり、その後の受精と着床は性交渉による自然妊娠と同じであるため、子宮外妊娠を生じる確率は約1%と正常妊娠と同じです。
一方、チューブを挿入する過程で、膣内の細菌が子宮内に入ってしまうことがあります。細菌を子宮内に入れないために膣内を事前に消毒することもできますが、この場合は、その後に挿入したチューブに消毒液が付着して子宮内に入ってしまうため、注入した正常精子が消毒液によりダメージを受ける可能性があります。
よって、チューブを挿入する際は、事前に膣内を消毒することができないため、精子にダメージを与えることのない温めた生理食塩水を用いて膣内を洗浄します。
しかし、生理食塩水を用いた洗浄だけでは膣内の細菌が子宮内に入ることを阻止するのは困難であるため、それらの細菌による骨盤腹膜炎等の感染症の発生を防止する目的で、人工授精の後は抗生剤をお飲みいただくことになります。
妊娠が成立しなかった場合は人工授精から約2週間後に生理が生じますが、妊娠が成立した場合には、人工授精から約3週間が経過しても生理が生じませんので、妊娠検査薬や経膣超音波を用いた妊娠確認を行います。
人工授精の模式図
4.人工授精の実施回数
人工授精を3~6回行っても妊娠に至らなければ、精子所見から体外受精など次のステップをお勧めしています。
非常に正常精子の数が少ない場合には、早めに顕微授精をお勧めする場合もあります。